この記事は、2014.5.16 東京のプレスセンター・日本記者クラブ行った福祉フォーラム・ジャパンの医療法人羅寿久会 浅木病院 三好正堂会長の講演の記録です。
はじめに
健康増進の3大要素は、①栄養、②運動、③休息、といわれているが、その通りでしょう。
ところで、この中で一番不足するのは「運動」ではないだろうか。高齢者や障がい者は,どうしても運動不足になる。ましてや病気になって入院すると,大学病院・大病院でも、まず安静が指示される.患者さんは素人なので、専門家の言うことを聞いて、じっとしていると元気になると思う人が多い。けれど、実は入院することで運動不足になり、健康を害する人は非常に多いのです。ましてや脳卒中、肺炎、心臓病、になると、やむを得ず不動の状態が続くし、手術を受けるとじっとした姿勢を続けざるを得ないでしょう。
病気になったときに病院に入院するが,入院する期間を「在院日数」といいます.平均在院日数は。世界各国で算出されており、OECD(経済協力開発機構)から発表されています。それによると(2009年)、アメリカの短いのは有名で4.9日である。世界の平均は7.2日で、カナダ7.7日、フランス5.6日、イギリス7.7日、です。米国より短い国もあり、デンマーク4.8日、ノルウェー4.6日です。ところが日本はダントツに長く18.5日です。
入院日数が長いのは、ゆっくり丁寧に治療を受けられるためで、「日本人は幸せ」と思ってはならない。ゆっくり治療を受けている間に、余病を発病し、回復が遅れ、死亡率まで高くなっている面があると思います。「在院日数が長いことのは医療費の無駄」、と経済的側面だけから論じられる傾向があるが、それだけではない面がある、諸外国で在院日数が短いのは無意識に早く回復させ健康を保っている面がある、というのが今日の話題です。いくつかの疾患・外傷について考えてみましょう。
1)大腿骨頸部骨折
高齢者に多い骨折で、転倒して生じることがほとんどです。高齢化社会を迎えて急激に増え、寝たきりにもなることもあり、ベッド不足の原因、医療費の高騰を起こし、問題の大きな外傷です。
この病気で一番理解できないのは、日本の在院日数は諸外国に比べると非常に長く、10倍以上の差があることです。同じ人間が同じ病気をして、何故こんなに大きな差があるのか? 何かトリックがあるのではないか、データの読み違いか、医療制度の違いから来る差なのか、と疑っていたけれども、次第にこれは事実なのだと思うようになりました。
もう20年前になりますが、Zuckermannという人がNew England J. Medicine(1996年)という権威ある医学誌に論文を書いています。大腿骨頸部骨折では「入院後24時間以内に手術すべきである」、「手術した日、あるいは翌日から立つ,歩かせるというリハビリを強力に進めるべきである」、と述べ「手術後数日間安静をとらせるべきという考えは間違いである」とまで書いているのです。日本の整形外科学会のガイドラインでは「手術はできる限り早く、遅くとも一週間以内に」となっており、またリハビリについては「エビデンスが得られていない、あるいは小さい」と述べられていましたので、日本とずいぶん違うなーと思っていました。
アメリカで入院した日に手術するとか、その日から歩かせるとか、信じられなかったのですが、幸い1999年にアメリカ旅行中に骨折し、実際に早期手術・早期リハビリを受けた患者さんに出会うことがあり、アメリカの文献で書かれていることが本当だなと納得できることができました。
症例1:71歳女性。2001年に脳出血右片麻痺になって入院してきた方です。2年前の1999年1月29日(69歳)夜ロサンゼルスを旅行中転んで大腿骨頸部骨折し、カリフォルニア大学病院へ入院、翌30日午後2時に手術を受けました。31日には立って歩かされたそうですが、4日目ショックになって輸血を受けたが、5日目に階段訓練を行い、6日目娘宅へ退院させられたそうです。2週間ほど訪問PTが来て歩行訓練・階段訓練を受け、うまく歩けるようになり帰国しました。旅行日記に書かれていたので間違いないですが、大腿骨頸部骨折の治療日数が6日であるのは本当なのだと納得できた例でした。
1997年のHamlet氏の論文では、骨折から手術までの時間を24時間以内、24~48時間、48時間以上の3群に分けて死亡率を比較しています。すると1年後の死亡率は24時間以内の手術例8%。24〜48時間15%、48時間以上経って手術を受けた例29%と、手術が遅れると死亡率が3倍以上に増えると報告しています。
Hoenig氏(1997年)の論文では、骨折から手術までの時間を48時間以内と48時間以上に分け、さらにリハビリを1時間以下と1時間以上に分けて分析しました。その結果、手術を早くするよりも、リハビリを多くする方で歩行の回復が良かったと報告しています。
Lau氏(2013年)は香港大学の先生ですが、5年間に入院から手術までを6.1日から1.5日に減らしたところ、急性期病院の在院日数が12.7日から6.4日になり、リハビリ病院の在院日数も40日から17.6日になり、死亡率も2.7%から1.25%になった、と報告しています。
スウェーデンからAl-Aniの論文(2008年)が出ている。骨折から手術までの時間を24時間以内、24~36時間、36~48時間、48時間以上に分け、①自立するか、②褥瘡発生、死亡率、④在院日数について差があるかオッズ比を比較しています。その結果、24時間過ぎると褥瘡が2.2倍増え、36時間過ぎると褥瘡が3.4倍になるだけでなく自立回復が0.44倍になって悪くなり、48時間過ぎると褥瘡、回復不良に加えて在院日数が長くなる、と報告しています。
何れにしても、骨折後24時間以内に手術をしなければいけないという結果が共通している。
ところがわが国では手術が非常に遅い。前島伸一郎先生の論文(2012年)では、骨折から手術まで平均7.7日。急性期病院の在院日数は平均31.5日、回復期病院平均在院日数49日でした。前島先生は熱心なリハビリ専門医で、1日2時間30分以上リハビリを行った。だから骨折から手術まで7.7日と遅くても回復期病院の在院日数が49日で済んだのであって、全国平均は70〜90日以上であろう。だから急性期病院の32日と回復期病院の70日を合わせて100日を越えることになり、欧米に比較して10倍以上長いというのは事実と言うことになります。
数例を紹介します。
症例2:92歳女性。骨折するまで室内歩行ができていた。某日転倒して即日入院、大腿骨転子部骨折であった。入院後5日目に手術して6日目より1日30分程度のリハビリを受け、あとは寝ていたという。9病日に腓骨神経麻痺、11病日に下肢深部静脈血栓症を起こし、37病日にかかとに褥瘡を起こし、38病日に転院してこられた。この方は、下肢筋力がとても低下しており、リハビリを2ヶ月間行ったが歩行不能に終わってしまった。これが実は、私たちの地域のトップレベルの教育病院で受けた治療なのです。私は手紙を書きました「もう少し早く患者さんを送ってください」と。
こういう例は北九州だけではなく、全国的なのです。横浜市の大手公立病院で治療受けた例を紹介します。
症例3:74歳女性。71歳のときに脳梗塞左不全麻痺になったが歩けるようになっていた。73歳のときに左大腿骨頸部骨折をし、某公立病院に入院し、5日目に手術を受けた。術後、発熱、尿路感染、高ナトリウム血症、等を発症し、リハビリは1日30分で後は寝ていたという。60日後にリハビリ専門病院へ転院し、午前午後2時間ずつ計4時間リハビリを受けたという。ところが内容がマッサージまがいのもので、平行棒歩行が主でした。言語障害がないのに言語療法まで受けていたという。3ヶ月入院治療を受けたけれども歩けるようにならず、車いすで自宅へ退院。1年後に長女が住んでいる北九州市へ転居し我々の病院に入院してきた。その方に起立訓練を1日約500回行ったところ、2ヶ月で室内が歩けるようになりました。
リハビリといっても、方法を考えなければいけない。マッサージまがいのものではダメなのです。1日4時間リハビリを受けながら、十分回復しなかったという事実は重要です。実は、リハビリを受けながら運動量が不足して「廃用症候群」になる、こういう方は日本では非常に多いのです。
「廃用症候群」という用語は、我が国では介護保険でもが頻繁に使われているが、実はHirschberg先生が1964 年に書かれた教科書で最初に出てくる。1976年に2版が出て、私がそれを翻訳して、1981年に日本アビリティーズ協会から出版していただいた。残念ながら今は絶版です。その中に、廃用症候群とは、①筋力低下、筋緊張亢進、②関節拘縮、骨粗鬆症、異所性化骨、③肺血栓症、沈下性肺炎、④深部静脈血栓症、チアノーゼ、⑤尿失禁、排尿障害、尿路結石、尿路感染、⑥褥瘡、皮膚萎縮、⑦心機能低下、起立性低血圧、⑧仮性認知症、うつ状態、精神機能低下、⑨便秘、イレウス、⑩体力低下、衰弱、などが挙げられています。つまり全身の衰弱が起こるのです。
わが国の大腿骨頸部骨折の治療が長くかかるのは、この廃用症候群のためなのです。大腿骨頸部骨折だけでなく、脳卒中、その他多くの病気で起こっていますが、次に脳卒中について述べましょう。
2)脳卒中の早期リハビリ
脳卒中では、発病早期から行うべきと言われて久しいですが、「早期リハビリ」とは掛け声だけで、全国的にまったく普及していません。厚労省は早期リハビリに高い点数をつけて下さっているけれども、効果的なリハビリは行われていないというのが現状だと思います。
早期リハビリというのはどういうことかというと、
- 早期から(発病の翌日から)起立-着席訓練を始める。
- 麻痺を回復するのではなく、健側の強化をする。
- 上肢よりも下肢を優先して訓練する
- 運動療法の考え方
- 片麻痺の手の治療
にまとめることができるでしょう。
「早期リハビリ」とは、既に1964年に、Hirschberg先生が書いておられるが、24時間以内、遅くとも3日以内に起立-着席訓練を始める、と言うことです。そうすれば麻痺が重くても4週間以内に歩けるようなる、と述べています。これは意識障害を伴っているかにもよるが、深い意識障害でない限り、実行できることなのです。
私は1981年に開業したが、その頃、急性期病院はなく、大病院は急患を断っていた。だから小さな私の有床診療所で、脳卒中の急性期患者をかなり入院させて治療しました。
そして早期リハビリを実践できたのです。数例を紹介する。
症例4:58歳男性。1983年10月8日に発症した脳梗塞で、即日入院、意識障害が軽度あり、重度右片麻痺があった。4日目に起立訓練を開始した。1日300回以上できた。すると何と17日目に長下肢装具を着け四脚杖を使って100m歩けるようになったのです。(図)
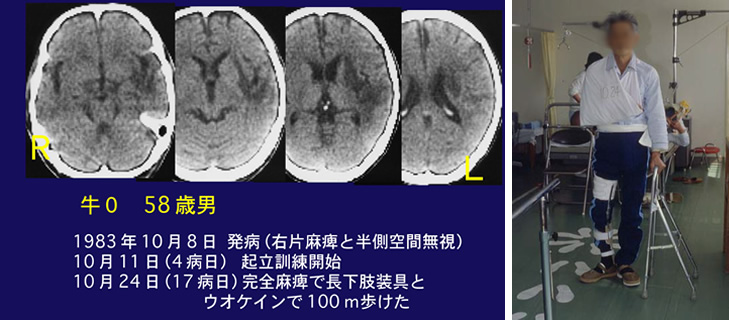
Hirschberg先生の言うとおりに、麻痺が重く完全麻痺でも4週以内、本例では17日で歩けるようになった例を経験して、脳卒中のリハビリはこんなに簡単なのかと驚いたことを忘れられません。
20数年前から大きな救急病院ができ、それまで救急医療を拒否していた大きな基幹病院が急性期治療を行うようになり、脳卒中もtPA治療をしなければならない時代になり、脳卒中の治療が大きく変化しました。急性期脳卒中は大きな病院以外では診療できなくなったが、早期リハビリの効果を体験している私としては、脳卒中診療の現状を歯がゆい思いでみています。
最近は、急性期脳卒中の患者を見ることは余りないが、去年、発病後5日目に入院した方がいます。
症例5:93歳女性。職員のおばあさんであったため早期に転院できた方である。
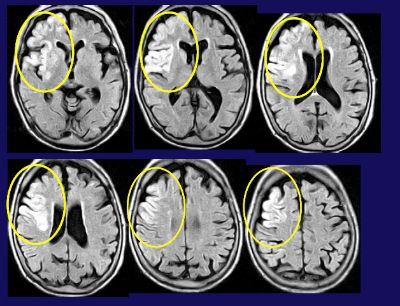
70歳のとき右足関節、80歳で左足関節の人工関節を受け、杖で歩くことができていた。3月31日に突然左片麻痺になって救急病院へ入院。初日は完全麻痺であったが、2日目少し動き出した。4月1日からリハビリを受け、留置膀胱カテーテルをしていた。4月4日にわれわれの病院へ転院。右前頭葉に大きな梗塞巣なる方でした。(図)
初日から400~500回起立・着席訓練を行った。するとみるみる回復していき、膀胱カテーテルも除去でき、1ヵ月後に杖歩行が自立し、10mを13秒で歩くことができ、外出も可能なまでに回復しました。病変は大きく、手は完全麻痺であったが、足の麻痺は比較的軽く、また早くリハビリを始められたために、歩行が自立したのでしょう。
「早期リハビリ」の方法については、具体的な記載されている文献が少ないのですが、ノルウェーのIndradevikという方が、発病日から動かす、何をさせるかというと、移乗・起立・歩行・トイレなどのADL訓練をする、運動量を多くとるためナースや家族を巻き込む、ということを1991年に書いています。Hirschbergやわれわれの行ってきた方法と近いので、参考になります。(この方は1991年から2005年にかけて連続的に論文を発表しておられる)
日本では2009年(2015年改訂)脳卒中ガイドラインがある。「急性期より早期座位・立位訓練、装具で歩行訓練、摂食・嚥下訓練・セルフケア訓練をさせる」とあるが、ここで問題なのは、Indradevik氏の「発症日から」と、日本のガイドラインの「急性期から」の違いである。急性期からとは発病後何日目からか、人それぞれによって解釈が異なるけれども、「発病日から」と言い切ったIndradevik氏に私は強い共鳴を感じています。
リハビリ訓練の方法には沢山の種類があるが、一番有効なのは「起立-着席訓練」だと思う。Indradevik氏の研究では、Trondheim大学に入院する脳卒中患者を、脳卒中病棟に110名、一般内科病棟に110名に分け、治療効果を比較しています。すると、ADLは、脳卒中病棟で90点に、一般病棟で70点に改善し、脳卒中病棟の方で良い結果が得られました。
死亡率は、一般病棟よりも脳卒中病棟の方で低かった。
脳卒中病棟と一般病棟の違いは何か検討した。運動療法の開始は、脳卒中病棟は入院した日から、一般病棟は3日目からでした。理学療法・作業療法の治療時間は両病棟で差がなかった。治療の内容が異なり、脳卒中病棟では運動中心であったのに対して、一般病棟ではボバース法など療法士に任せたものであった。また、看護師の参加が、脳卒中病棟では積極的であったのに対して、一般病棟では積極的でなかった。家族の参加も脳卒中病棟で多く、一般病棟では少なかった、ということから脳卒中病棟と一般病棟との違いは、「運動の量」であると思われます。
脳卒中病棟と一般病棟との比較は、QOLについてもされた。活力不足・いたみ・情緒不安・孤独・低運動・睡眠障害が、脳卒中病棟で有意に少なく予防でき、QOLの面からも脳卒中病棟のほうが圧倒的によかったわけです。
平均在院日数について、古いデータで恐縮だがChildless(1999年)のがあります。アメリカにおける急性期病院とリハビリ病院での平均在院日数を1988年から1998年まで追跡比較したものです。在院日数は10年間に徐々に短くなり、急性期病院で23日から12日になり、リハビリ病院では32日から21日になった。これだけ在院日数が短縮されても治療成績はむしろ改善されていたのです。
在院日数の短縮はさらに進み、現在のアメリカでは急性期病院で5,6日、リハビリ病院では20日前後になっていると聞く。大切なことは、これで脳卒中の治療成績が悪くなっていないどころか、むしろ良くなっていることなのです。
一方わが国の平均在院日数は、急性期病院で20~30日、回復期病院で100~120日であり、180日まで入院が許されている。問題なのは、急性期病院に入院している間のリハビリは1日30分程度で、後は寝ているだけという現状が全国的に行われていることです。またリハビリ病院では、麻痺回復術を中心とする治療がなされるため運動量が不足し、回復が不十分になっていることです。
自検例として、1999年から2005年までの8年間の私の病院の在院日数を調べた。私の病院へ来るまでの日数(急性期病院の平均在院日数)は60日から32日に短縮され、リハビリ病院(私の病院)では93日から59日と短くなりましたが、この8年間のADLはむしろ改善されたのです。この期間、急性期病院の在院日数を短くする施策が行われ、急性期病院から紹介される患者数が激増しました。われわれは紹介された患者を断らないという主義を貫いたので、入院患者数が激増しましたが、入院日数を短くするやり方で対処した。その結果平均在院日数が93日から59日になったのであるが、治療成績は悪くならないどころか、むしろ良くなったのです。
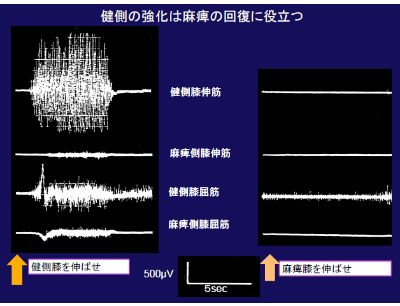
健側の膝伸筋と膝屈筋、それに麻痺側の膝伸筋と膝屈筋に表面電極を着けて筋電図をとった。完全麻痺の片麻痺者に、「麻痺側の膝を力いっぱい伸ばしなさい」と指示する。完全麻痺なので、麻痺側にも健側にもまったく活動が出ない。ところが「健側の膝を力いっぱい伸ばしなさい」というと、当然健側の膝伸筋に強い活動が現れる。同時に興味深いことに、完全麻痺している側の膝伸筋に、わずかながら活動が現れているのです。
つまりこれは、健側の下肢を強化すれば、それにより起立・移乗・歩行が早くできるようになり、それと同時に麻痺も早く回復することを意味します。健側下肢筋力強化は、特にトイレ動作、歩行回復に役立ちます。また健側を強化することで、麻痺が回復するということは重要なことです。
リハビリでは、「運動量」が非常に大切です。運動量を規定するのは健側です。麻痺肢は、どんなにしても運動量が少なくなります。健側肢を動かす方が、より運動量を確保できるのです。
また上肢よりも下肢のリハビリを重視すべきです。下肢のリハビリ運動を重視する訳は、ADL回復のためです。ADL動作には10項目ありますが、そのうち、主に下肢機能によるものは6項目(移乗・トイレ動作・入浴・歩行・階段登降・更衣)です。主に上肢によるものは、食事・整容の2項目だけです。その他尿意・便意があるが、これは下肢機能強化により回復することが多い。そういうことで下肢強化を重視するのであるが、日本のリハビリ開拓者である服部一郎氏はこれを「下肢の優先性」と仰いました。
下肢機能を改善する方法として、起立-着席訓練ほど効果的な方法はないと思います。

「歩行障害があるから歩行訓練を」と考えている方が多いが間違いです。起立訓練をしている間の筋電図を歩行中の筋電図と比較すると、起立訓練をしているときの筋電図が、健側・麻痺側とも、よりアクティブなのです。(図)
このことから、歩行の改善には歩行訓練でなく、起立訓練と言うことができる。
「起立-着席訓練は一石十二鳥」と言って下さった方がいる(長尾龍郎氏)。
①健側下肢強化、②麻痺の回復、③座位バランス回復、④ADL回復、⑤関節可動域改善、⑥骨粗しょう症予防、⑦嚥下の回復、⑧尿意の回復、⑨便意の回復、⑩精神機能復活、⑪体力強化、⑫メタボ予防、などである。
しかし、起立-着席訓練は全国的に、なかなかやってもらえない。急性期でも慢性期でもしていただけない。特に急性期のリハビリは、マッサージまがいのリハビリになっていることが多いのが残念です。
脳卒中は再発しやすい病気で、そのリスクがあるため、PTやOTでは尻込みしてしまう。急性期では、リスクを背負って医者が先頭きってやらないとリハビリはできない。医師がまず起立訓練を行ってみて、PT,OT,ナースに安全性を示さないと、「早期リハビリ」はできない。私は、PT,OTの前で最初の起立訓練を行い、安全性を示して、「後は頼むよ」というようにしている。脳卒中は再発しやすい病気であるが、起立訓練で再発した例は35年間で1例もない。われわれのところで発病後14日以内に再発した例は2%あるが、トイレとか臥床中に再発したもので、リハビリ中に再発して例は、幸いなことに1例もないのです。
われわれの病院では、起立-着席訓練を集団でやっています。みんなで和気あいあいと、励まし合ったり、笑い合ったりしながら行う。すると、1日500〜700回の起立を簡単に達成できます。
「大腿骨頸部骨折で24時間以内の手術、それに術後から強力なリハビリをすべき」ということの意味は、脳卒中急性期にも言えるはずです。脳卒中では、意識障害や麻痺のため、大腿骨頸部骨折のように早期からのリハビリが困難であることがあります。そのため、予想以上に高度の廃用が起こっている方は少なくありません。
3)運動療法の考え方
厚生労働省は「健康づくりのための運動」を提案している。それによると、「3メッツ以上の運動を1週当たり23エクササイズ行う」、とある。「メッツ」は運動の強さを示し、「エクササイズ」は運動の量を示し、「メッツ×時間=エクササイズ」です。3メッツの運動を1時間行うと3エクササイズ行うことになり、7日間で21エクササイズになる。
厚生労働省HPによれば、「身体活動」を「運動」と「生活動作」に分けている。生活動作は、歩いたり、子供と遊んだり、仕事をしたり、を指す。意識的に行う「運動」には、トレーニングや、ジョギングなどがあります。
その中で、3メッツの身体活動とは、軽いトレーニングや、時速4kmの歩行があります。
実は、1分間に6回行う起立-着席運動は、3メッツの運動なのです。1時間、起立-着席運動を行うと360回でき、これは3エクササイズに相当します。われわれの病院で行っている起立訓練は400~700回なので、3.3~6.0エクササイズ行っていることになります。
麻痺回復術は、運動の強さからみるとせいぜい1.5メッツで、これを主に行っていると、運動量が決定的に不足してしまいます。
起立-着席運動は、実は心臓病があってもできます。1分当たりの起立-着席運動の回数を減らせば良いのです。4回/分の起立-着席運動は1.8メッツで、心臓病のある方にもできる運動になります。
4)脳卒中回復リハの現状
最近の回復期病院におけるリハビリは非常に不十分であると感じていたので調査をしてみました。回復期病院で平均156日間リハビリを受けた48名が、もう少しリハビリをして欲しいと言われるので入院させて再治療した。その結果、歩行で65%(37/48人)、嚥下障害の改善(經鼻経管栄養・胃瘻の除去)や気管開窓孔閉鎖を加えると77%(37/48人)でさらに改善したのです。これは現在のリハビリ病院での治療が77%不十分であることを意味します。
48例は重症者が多く、平均在院日数は急性期病院に55.3日、回復期病院に156.2日していました。われわれの病院での在院日数は69日でした。われわれの治療法は起立-着席訓練を集団で300~600回/日行うのが主であった。その結果、歩行不能で入院した16名のうち退院時の歩行は不能9名、介助6名、監視1名になった。介助歩行で入院した21名のうち7名介助歩行、10名監視歩行に、4名室内自立歩行になった。監視歩行で入った6名は全員室内自立歩行になって退院をしたのです。
嚥下訓練は全く行っていないのに、經鼻胃管3例が全例で三食経口摂取になり、胃瘻6例のうち5例が三食経口摂取になり、1例は経口摂取と胃瘻の併用に回復しました。気管開窓孔のあった2例は2例とも閉じることができました。
入院時と退院時の下肢筋力を膝伸筋力でみると、健側で32.1kgから47.8kgになり(148%増加)、麻痺側では9.1kgから22.2kgに改善をしていまし(243%増加)。健側膝伸筋力が47.8kgといっても、健常者のそれと比較すると64%しかなく、著しく弱くなっていたのです。
退院先は70%が自宅であった。
過去の回復期病院でどんなリハビリが行われていたのか、聞き取り調査した。治療時間は2時間以上がほとんどで、時間的には不足していない。しかし治療内容が、ほとんど麻痺肢へのアプローチであった。起立訓練は行われても10~20回が多く、1日50回というのは1例だけであった。
麻痺肢の治療に時間を費やしている間に、大切な健側肢強化を行う時間がなくなってしまう。1日は24時間しかない。午前と午後にリハビリを行っても、1日4時間が限度であろう。この大切な治療時間に、どういうプログラムを行うかが重要なのです。
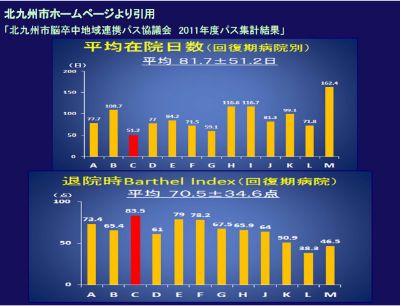
私どもの病院のリハビリの成績は良好でして、地域連携パスに参加している病院の治療成績が北九州市のホームページに公表されています。それによると、全病院の平均在院日数が81日であったが、われわれの病院のは51日であった。退院時のADLは、全病院の平均70.7点であったが、われわれの病院は83点であったのです(図,13病院のうちCが浅木病院のデータです)。
以上のことを、論文にして発表したのが2010年であるが、その後も脳卒中片麻痺のリハビリで非麻痺側を強化することは行われず、麻痺側アプローチがほとんどです。
2013年に経験した方で、次のような患者さんがいました。症例6: 51歳女性。49歳のときにくも膜下出血で、A病院へ入院。
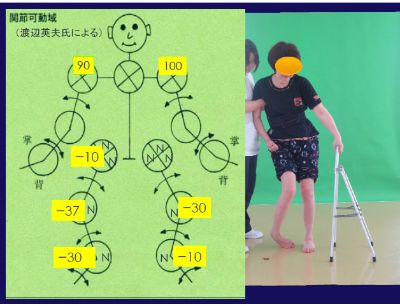
動脈瘤のクリッピングがされ、3日目に気管切開。49日目にVPシャントがされ意識がさめた。重度右片麻痺を残していた。110日に回復期病棟へ転院し、1日3単位リハビリを受けた。主に麻痺の回復訓練と歩行訓練がされ、131日間入院した。しかし歩行不能のまま老人保健施設に入所した。そこに6ヶ月間滞在し、退所しなければならなくなり浅木病院へ入院された。発病から556日経っていました。そのとき、全く立てない状態で、右股関節は外転制限(—10度)、膝伸展は右—40度,左−30度、右足背屈−30度でした。なによりも左下肢の筋力低下が著しかった。(図)
この方に、起立-着席訓練を徹底的に行った。1日500~600回。
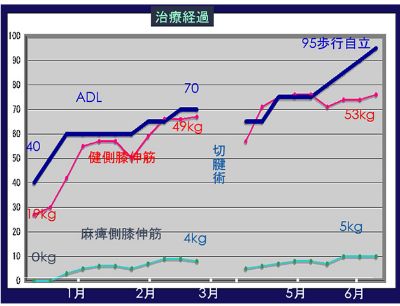
2か月半後に、健側膝伸筋は19kgから49kgになり、麻痺側膝伸筋は0kgから4kgになった。ADLは40点から70点になり長下肢装具で歩行可能になった。しかし長下肢装具ではトイレ動作が困難で自宅に帰れない。そこで外科医に依頼してアキレス腱延長術を行い、再び起立-着席運動を行った。すると手術から2ヵ月後に、短下肢装具と杖で歩けるようになり、トイレ動作も自立してADLは95点になり、自宅へ退院できたました(図)。
この例も論文で発表したが、今でも健側強化の重要性を理解していただけないのがリハビリ医学会なのです。
5)片麻痺の手の治療
リハビリ医学会では、片麻痺の程度をブルーンストーム・ステージで分類している。ステージ1〜6まであり、ステージ1が完全麻痺、ステージ6がほぼ正常です。
また片麻痺手は、実用手・準実用手・補助手・廃用手に分ける分類もあり、私は愛用しています。実用手と準実用手の区別は非常に大切である。右片麻痺では、実用手は利き手交換をする必要がないが、準実用手では左手で書字訓練をしなければならないからです。
症例7:56歳男性。左視床出血・右不全麻痺になり、15病日目に入院してきた。
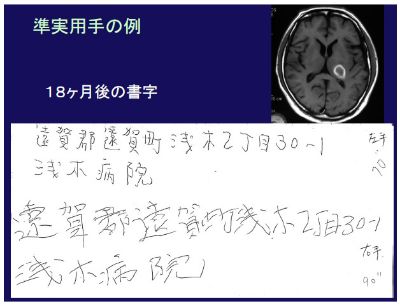
運動麻痺は軽かったが、病巣が視床を直撃しており深部感覚障害が重度であった。そのため実用手に回復するとは困難と判断し、入院日から左手で書字訓練を2,3時間行った。一生懸命に左手で書字練習して、61病日に退院し、88病日に職場復帰をした。もし麻痺の回復を期待してリハビリを行っていたら、職場復帰は遅れ、社会的損失は大きかったであろう。1年半後に、病院の住所を書いてもらった。左手で書いたのが美しく所要時間は70秒、右手で書いたのは字が乱れ90秒要し字が乱れています(図)。
346例の片麻痺手について調べてみた。発病から入院までの日数は25日、我々の病院の入院日数は63日であった。退院時のブルンストローム・ステージと実用性との関係をみると、ステージ1,2は廃用手、ステージ3,4は廃用手と補助手が半々、ステージ5は廃用手、補助手、準実用手が1/3ずつであり、ステージ6は80%が実用手で残りの20%は準実用手か補助手であった。つまり実用手に回復するためにはステージ6になる必要があり、ステージ6になっても80%しか実用手にならないのです。
入院時と退院時のステージを検討したところ、麻痺が軽いほどよく回復していた。たとえば退院時にステージ6になるのは、入院時ステージ5の75%、ステージ4の40%、ステージ3の15%、ステージ2の5%、ステージ1の1%であった。
症例8:46歳女性。右頭頂葉の脳梗塞。運動麻痺は非常に軽くステージ6。右手で書字訓練を一生懸命にして、良く書けるようになった。同時に左手でも練習させた。2年後には、右手・左手とほとんど変わらないほど上手になった。しかし日常生活では左手で書く。右だと疲れるという。
ところが箸の操作は右手で全くできない。左手で食事をとっている。右手に麻痺はほとんどないのに、動きがぎこちないため、左手で食べているのです。このように麻痺手がかなり改善しても日常生活で実用的に役立つようにはなかなかなってくれないのです
症例9:56歳男性。重度の脳出血による右片麻痺であったので、初期より左手の書字訓練を行った。ところが麻痺はよく回復しステージ6になった。住所を書かせてみると、右手で4分20秒、左手で1分40秒かかり、字は左手の方がはるかに良い。今ではコンビニの店長として、左手で伝票を書き、社会復帰している。
このような例から、右麻痺者では、たとえ麻痺が軽くても左手で書字訓練を早くから始める。この方が、社会的被害が小さくてすむのです。
こういうのに電気刺激をやっても電磁刺激をやっても駄目だと思う。私はリハビリ医学会で電磁刺激などの発表を聞いたが、運動性が少し改善しただけで、実用性が改善した例はないと思っています。
6)維持期のリハビリ
起立-着席訓練は、急性期・回復期だけでなく、維持期リハビリでも有用な方法です。
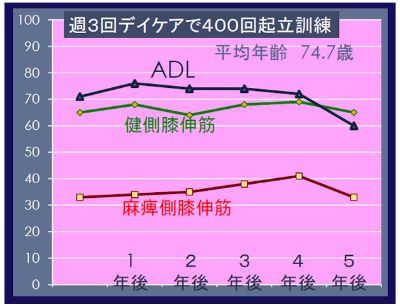
我々のデイケアに週3回通っている利用者の筋力とADLを調べてみた。午前・午後に200回ずつ、計1日400回を、週3回行った。あとの4日/週は、家でゴロゴロ寝ている人が多いです。しかしそれでも5年間に、麻痺側と健側の筋力も、ADLもほとんど落ちていなかったのです(図)。
本当にこの程度の運動で良いのかと自信はなかったけれど、昨年厚生労働省から出た提案に、「65歳以上の方は、強度を問わず身体活動を毎日40分、1週あたりで10エクササイズをとることが望ましい」と書かれていました。1日400回の起立-着席訓練は3.3エクササイズに相当し、週3回で9.9エクササイズになる。これは、「1週当たり10エクササイズ」とほぼ同じ数字です。毎日運動をしなくても1週当たり約10エクササイズをしたことで筋力とADLを維持できたことは、偶然かも知れないが、重要なことだと思います。
7)肺炎・その他の疾患
肺炎の急性期治療では、適切な抗生物質の投与とともに安静を指示されることが多いです。呼吸器学会のガイドラインでも、安静・保温が指示されています。しかし高齢者が安静にしていると、肺炎は良くなっても寝たきりになることが非常に多い。
われわれは急性期の肺炎で、安静を避け、起立-着席訓練を行ってきた。1999年から10年間に入院した肺炎325例を調査して、2009年日本医事新報に発表した。
平均年齢78.3歳。合併症が多く、脳卒中35%、パーキンソン病など他の脳疾患35%、呼吸器疾患10%、心臓病6%、骨関節疾患4%、悪性腫瘍2%、低栄養3%、などがあり、合併症のないのは1.5%だけであった。歩行レベルでみると、自立は25%だけで、要監視15%、要介助15%、不能は45%であった。
こういう悪条件の肺炎患者さんに、抗生物質とともに、急性期より起立-着席訓練を行ったのです。酸素飽和度(SpO2)の低下する患者さんには酸素吸入をしながら行った。ほとんどの患者さんは、全く苦痛を訴えるとなく、黙々と起立を行うことができたのです。
その結果、30日以内の死亡率は7.7%で、従来の報告の中で最も低いものであった。 合併疾患の多い患者群での肺炎であることを考慮すると、死亡率は非常に低いと言ってよいのではないでしょうか。
肺炎前後の歩行能力を検討した。肺炎前に自立歩行であった72例のうち、肺炎後に自立歩行を維持できたのは65例で、低下した者は7例(要監視3例、要介助2,不能2例)であった。肺炎前に要監視であった43例では、自立に改善したのが7例、要監視を維持できたのは28例、低下した者8例(要介助6、不能2)であった。肺炎前に要介助であった41例のうち要監視歩行に改善したのが2例、要介助のまま33例、不能に低下したのが6例であった。一例を提示する。
症例10:85歳女性。6ヶ月前から歩行障害があり、また在宅酸素療法を受けていた方が肺炎を起こして入院されました。頸部脊髄が強く圧迫される病気が見つかり、歩行障害と肺活量低下(約50%)はそのためでした。入院5日目から起立-着席運動を1日100回行ったところ、歩けるようになり、2週後のレントゲンをみると肺炎も良くなっていました。1ヶ月後に再び意識消失になり肺炎が再発しました。4日目から起立運動を行い、2週後に介助歩行を回復して退院された。もちろん抗生物質が有効であったのですが、運動能力を維持できたのは起立訓練の成果であったと思います。このように起立-着席運動は非常に簡単、効果的、便利な方法なのです。
8)日本の医療
私が医師免許を頂いた1965年ころ、日本の平均在院日数は40〜50日、アメリカ10日であった。「アメリカという国は医療費が高いので10日で患者を病院から追い出すそうだ。ひどい国だ」というのが一般的評価であった。しかし今や、欧米各国の在院日数はアメリカ並み、あるいはそれ以下に短くなっています。日本だけ突出して長く、世界平均の2.6倍です。
平均在院日数は、単なる医療費の問題でなく、治療成績の問題である。日本の平均在院日数が長いのは、回復が遅れ、寝たきり・肺炎・認知症が増え、死亡率も高くなっている可能性が非常に高いと思います。その原因は、廃用症候群です。欧米では在院日数が短いため、無意識に、早期リハビリが実行され、廃用症候群が予防されているのではないでしょうか。
私は、リハビリを勉強して、在院日数が長いことの有害性を痛感するようになりました。脳卒中や骨折だけでなく、すべての疾患の治療、一般医療の中に、リハビリ技術が生かされなければならないと思っています。
「リハビリテーションの父」といわれたニューヨーク大学の故ラスク教授は、「リハビリは、リハビリ専門医だけでなく、すべての医師の義務である」といわれ、一般医療の中に普及することを希望された。しかしまた、「リハビリは一般的医師になかなか理解してもらえない」と愚痴っておられた。これは、今もリハビリ技術が一般医療の中に普及しないことと符合します。
「運動」には強力な健康の回復因子があると思います。リハビリを、単にリハビリ専門病院だけでなく、すべての急性期病院に取り入れてほしい。さらに慢性期病院、また介護・地域ケアにおいて活用されるのを望むものです。
特に、一石十二鳥といわれている起立-着席運動をして欲しい。これは効果的、安全な方法で、誰でも、何処でもできるリハビリだからです。
この記事へのお問合せはこちらから。下のボタンを押すとお問合せフォームが開きます。


